Pensavamo fosse solo un virus respiratorio
SaluteAlla fine di gennaio, quando gli ospedali negli Stati Uniti hanno confermato la presenza del nuovo coronavirus, gli operatori sanitari sapevano di dover controllare esattamente tre sintomi: febbre , tosse e mancanza di respiro
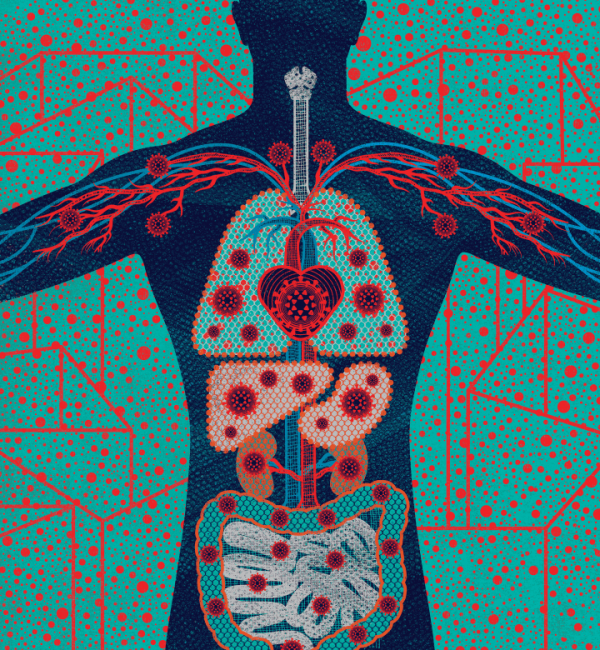
Alla fine di gennaio, quando gli ospedali negli Stati Uniti hanno confermato la presenza del nuovo coronavirus, gli operatori sanitari sapevano di dover controllare esattamente tre sintomi: febbre , tosse e mancanza di respiro . Ma con l'aumento del numero di infezioni, l'elenco dei sintomi ha cominciato a crescere. Alcuni pazienti hanno perso il senso dell'olfatto e del gusto . Alcuni avevano nausea o diarrea . Alcuni avevano aritmie o addirittura attacchi di cuore . Alcuni avevano reni o fegati danneggiati . Alcuni avevano mal di testa , coaguli di sangue , eruzioni cutanee ,gonfiore o ictus . Molti non avevano alcun sintomo .
A giugno, i medici si stavano scambiando giornali, notizie e tweet che descrivevano più di tre dozzine di modi in cui COVID-19, la malattia causata dal coronavirus, sembra manifestarsi. Ora i ricercatori della UC San Francisco e di tutto il mondo hanno iniziato a dare un'occhiata più da vicino a questa vertiginosa serie di sintomi per arrivare alle cause alla radice della malattia. Stanno imparando da persone dentro e fuori l'ospedale; persone sull'orlo della morte e solo lievemente malate; persone recentemente esposte e guarite; persone giovani e vecchi, neri, marroni e bianchi. E stanno cominciando a ricostruire la storia di un virus diverso da qualsiasi altro conosciuto prima.
Come si manifesta l'infezione
I virus conducono una curiosa esistenza purgatoria di non essere né completamente vivi né morti. Avvolto in un mantello proteico, un virus è costituito quasi interamente da materiale genetico: DNA o RNA, i modelli per tutta la vita. Ma non può riprodursi da solo. Per sopravvivere, deve penetrare in una cellula e cooptare il meccanismo di copia genica della cellula.
Il nuovo coronavirus, un virus a RNA chiamato SARS-CoV-2, è diventato famoso per la sua abilità nel rompere e entrare nelle cellule umane. I suoi strumenti preferiti sono i picchi proteici che sporgono dalla sua superficie, una caratteristica che distingue tutti i coronavirus. I picchi di SARS-CoV-2 sono la crème de la crème: per fortuna del sorteggio evolutivo, sono in grado di afferrare facilmente le porte delle proteine sulle cellule umane note come recettori ACE2 e, come i coltelli a serramanico, aprono queste porte.
"Si può pensare a un recettore ACE2 come un sito di attracco", afferma Faranak Fattahi, PhD , UCSF Sandler Fellow . Quando la pandemia di coronavirus ha colpito San Francisco, Fattahi ha riproposto il suo laboratorio per studiare questo recettore chiave, che normalmente svolge un ruolo nella regolazione della pressione sanguigna. "Quando il virus vi atterra", dice, "avvia un processo molecolare che porta il virus all'interno della cellula".
Se sei esposto a SARS-CoV-2, ad esempio a causa di tosse o starnuto, il virus probabilmente incontrerà prima i recettori ACE2 sulle cellule del naso o della gola. Ma questi recettori popolano anche il tuo cuore, intestino e altri organi. Il team di Fattahi ha trovato prove che suggeriscono che gli ormoni sessuali maschili come il testosterone possono aumentare il numero di recettori ACE2 prodotti dalle cellule, il che potrebbe aiutare a spiegare perché la SARS-CoV-2 sembra provocare maggiori danni agli uomini che alle donne e perché i bambini raramente si ammalano. . "Meno recettori ACE2, minore è il rischio di infezione - questa è l'idea", dice, aggiungendo che questa ipotesi per il divario di genere della malattia è solo una delle tante.
Una volta all'interno di alcune cellule ospiti iniziali, il virus le imposta per lavorare sfornando copie di se stesso. Entro poche ore, migliaia di nuove particelle virali iniziano a esplodere, pronte a infettare più cellule. Sebbene SARS-CoV-2 sia meno mortale del virus SARS originale, emerso nel 2002, si replica più rapidamente. Inoltre, a differenza della SARS, che infetta principalmente i polmoni, SARS-CoV-2 si replica in tutte le vie aeree, inclusi naso e gola, rendendola altamente contagiosa, come il comune raffreddore.
Tuttavia, l'infezione da SARS-CoV-2 di solito non si sente come un raffreddore. Meno del 20% delle persone infette che alla fine si presentano in un rapporto ospedaliero con mal di gola o naso che cola. Durante i primi giorni di infezione, è più probabile che tu abbia febbre, tosse secca o, in particolare, perda l'olfatto o il gusto.
Molto probabilmente, però, non ti sentirai affatto male. Quando i ricercatori dell'UCSF hanno testato le persone per SARS-CoV-2 nel Mission District di San Francisco, il 53% delle persone infette non ha mai avuto alcun sintomo . "Questo è molto più alto del previsto", afferma Monica Gandhi, MD, MPH , professore di medicina UCSF con esperienza nell'HIV. I sondaggi sui focolai nelle case di cura e nelle carceri mostrano numeri simili o addirittura superiori. "Se in questo momento facessimo una campagna di test di massa su 300 milioni di americani, penso che il tasso di infezione asintomatica sarebbe compreso tra il 50% e l'80% dei casi", dice Gandhi. Milioni di persone potrebbero diffondere il virus senza saperlo, sottolinea, rendendo la trasmissione asintomatica il tallone d' Achille degli sforzi per controllare la pandemia - ed evidenziando il importanza del mascheramento universale .
"La maggior parte delle persone che hanno COVID-19 sono nella comunità e sono asintomatiche o solo lievemente malate", afferma Sulggi Lee, MD, PhD , assistente professore di medicina dell'UCSF . Quando la pandemia di coronavirus ha colpito San Francisco all'inizio di marzo, Lee ha concepito uno studio per indagare sul perché. Si è affrettata a mettere insieme una squadra e procurarsi fondi e attrezzature. Ha preso in prestito la clinica mobile di un collega - un furgone dotato di un lettino da visita e una sedia per flebotomia - in modo che la sua squadra potesse guidare per la città, raccogliendo campioni di persone infette. Lee spera che i dati dello studio, chiamato CHIRP (COVID-19 Host Immune Response Pathogenesis), mostreranno come il sistema immunitario delle persone risponde quando SARS-CoV-2 inizia a prendere piede nei loro corpi.
"Molto sta cavalcando su quella risposta iniziale", dice. Se Lee ei suoi collaboratori riescono a capire i processi biologici che consentono ad alcune persone infette di stare relativamente bene, possono forse usare quella conoscenza per evitare che altri si ammalino gravemente.
Combattendo nei polmoni
Fedele al suo nome, SARS-CoV-2 (che sta per grave sindrome respiratoria acuta coronavirus 2) è prima di tutto un cattivo virus respiratorio. Se il tuo sistema immunitario non lo sconfigge nel punto di atterraggio nel naso o nella gola, avanzerà lungo la trachea, infiltrandosi nelle cellule che rivestono i tubi d'aria ramificati dei tuoi polmoni. Alle estremità dei tubi, minuscole sacche d'aria chiamate alveoli trasmettono ossigeno al sangue. Man mano che il virus si moltiplica, gli alveoli possono riempirsi di fluido, interrompendo questo scambio di gas critico. Il livello di ossigeno nel sangue può diminuire e, in genere dopo sei giorni dall'inizio di un'infezione, potresti iniziare a sentirti a corto di fiato.
Cosa causa questo caos? "Alcuni di questi sono sicuramente causati dal virus stesso", afferma Michael Matthay, MD , professore di medicina dell'UCSF che ha studiato le malattie respiratorie acute per oltre 30 anni. Inevitabilmente, un virus a replicazione rapida ucciderà o ferirà molte delle cellule polmonari che infetta; più cellule infetta, più rovina lascerà sulla sua scia.
Ma SARS-CoV-2 non sembra essere un selvaggio distruttore di cellule. Sebbene sia troppo presto per saperlo con certezza, il tasso di mortalità del virus sembra essere circa 10 volte quello dell'influenza. "Si potrebbe pensare che sia perché è solo una macchina per uccidere", afferma Max Krummel, PhD , Smith Professor of Experimental Pathology dell'UCSF e presidente dell'iniziativa Bakar ImmunoX. Finora, tuttavia, la scienza suggerisce il contrario.
"Una delle cose più strane di questo nuovo coronavirus è che non sembra essere incredibilmente citopatico, con cui intendiamo l'uccisione delle cellule", dice Krummel. “L'influenza è davvero citopatica; se lo aggiungi a cellule umane in una capsula di Petri, le cellule scoppiano entro 18 ore ". Ma quando i ricercatori dell'UCSF hanno sottoposto le cellule umane a SARS-CoV-2, molte delle cellule infette non sono mai morte. "È un dato abbastanza convincente che forse non abbiamo a che fare con un virus estremamente aggressivo", dice Krummel.
La provocazione più grande, sospetta, potrebbe essere il tuo stesso sistema immunitario. Come ogni agente patogeno, SARS-CoV-2 attiverà un attacco immunitario entro pochi minuti dall'ingresso nel tuo corpo. Questo contrattacco è straordinariamente complesso e coinvolge molte tattiche, cellule e molecole. In uno studio UCSF chiamato COMET (COVID-19 Multi-Phenotyping for Effective Therapies), Krummel e altri scienziati hanno osservato questa guerra immunitaria in più di 30 persone ricoverate negli ospedali UCSF con COVID-19 e altre infezioni respiratorie. “Quello che stiamo facendo è osservare il sangue dei pazienti, i loro geni e le secrezioni dal naso e dai polmoni, e chiediamo, 'Qual è il tuo esercito? Qual è la tua strategia di risposta? ""
Una prima analisi dei dati COMET, afferma Krummel, suggerisce che il sistema immunitario di molti pazienti ospedalizzati si mobilita in modo diverso - e più aggressivo - contro SARS-CoV-2 rispetto ai virus influenzali, che causano l'influenza. I loro polmoni sono devastati, suggeriscono questi dati, non solo dal virus ma dai detriti di una battaglia immunologica andata storta. Questa risposta immunitaria canaglia potrebbe spiegare perché, intorno al giorno 11 di un'infezione da COVID-19, i pazienti spesso sviluppano una polmonite grave nota come sindrome da distress respiratorio acuto o ARDS.
In definitiva, COMET cerca di trovare terapie COVID-19 che possono frenare un sistema immunitario troppo ansioso al fine di prevenire o curare l'ARDS. Ma quell'impresa non sarà facile, afferma Carolyn Calfee, MD, MAS '09 , esperta di ARDS, professoressa di medicina UCSF e co-leader dello studio. Un intervento eccessivo o sbagliato, spiega, potrebbe paralizzare il sistema immunitario di una persona al punto da non poter eliminare un'infezione. "È una linea sottile tra terapeutica e deleteria", dice Calfee. "Stiamo cercando di trovare quell'equilibrio."
In genere, le persone che muoiono di ARDS COVID-19 muoiono intorno al giorno 19. I tassi di mortalità riportati sono variati notevolmente, con i tassi più alti dove la pandemia ha colpito più duramente, travolgendo le risorse e il personale dell'ospedale. Negli ospedali UCSF - probabilmente a causa dei primi ordini di rifugi in loco della città, che hanno impedito un'ondata iniziale di casi di COVID-19 - finora solo 10 degli 85 pazienti critici sono morti.
"La buona notizia è che abbiamo condotto studi clinici sulle migliori pratiche di cura per l'ARDS dal 1998", afferma Matthay. Grazie alla ricerca di lui e di altri , ad esempio, i medici sanno da tempo quali impostazioni del ventilatore provocano il minor numero di morti e come ribaltare i pazienti sullo stomaco - una tecnica nota come proning - per aiutarli al meglio a respirare. Se le misure di salute pubblica possono mantenere bassi i ricoveri ospedalieri in modo che i fornitori in prima linea possano fare buon uso delle capacità e delle conoscenze che già hanno, potremmo scoprire che abbiamo meno da temere dalla SARS-CoV-2 di quanto pensassimo.
D'altra parte, il virus si comporta in modi ancora misteriosi.